Вакцинация детей, как проводится, какие вакцины бывают, нужна ли вакцинация детей
Инфекционные заболевания
1. Введение
2. Как проводится вакцинация детей?
3. Каким путем можно доставить вакцину в организм?
4. Что значит вакцинация и ревакцинация?
5. Какие существуют типы вакцин и чем они отличаются?
6. Кому нельзя прививаться даже если очень хочется?
7. Побочные эффекты от прививок
8. Стоит ли отказываться от вакцинации в школе?
10. Как подготовиться к вакцинации
11. Заключение
Мы все знаем, что такое вакцинация и то, что этот процесс вызывает множество вопросов и противоречивых мнений.
Самая важная мысль, относительно прививок: они помогают бороться с теми инфекциями, которые могут передаваться от человека к человеку. Именно поэтому важно прививаться широкими массами, а не точечно. Некоторые опасные заболевания удалось свести к минимуму с помощью вакцинации, например, чуму. Сейчас мы даже не встречаем такого заболевания и знаем лишь из исторических справок.
Как проводится вакцинация детей?
Детей начинают прививать уже с первых дней жизни еще в роддоме. Самая первая – гепатит В (прививка против вирусного гепатита В). Далее на 5 день – БЦЖ, она ставится в левое плечико малыша.
Вакцинация детей в России проводится по национальному календарю. Туда включен перечень прививок, которые сделают бесплатно по полису ОМС. Важно, что календарь является оптимизированным, чтобы удобно было делать прививки большим массам детей «по шаблону», чтобы была возможность охватить большие группы малышей.
Однако это не значит, что именно такие интервалы и такую последовательность, которые указаны в календаре, необходимо соблюдать. В случае, если вакцинация по каким-либо причинам проводится не по календарю, она условно называется «по индивидуальному графику».
Каким путем можно доставить вакцину в организм?
Прививка может делаться:
- Внутримышечно – это самый распространенный и удобный способ. Вакцинация детей в возрасте до 2 лет происходит через уколы в бедро. Однако, если есть необходимость в нескольких уколах за один день, то можно делать и несколько уколов в одну мышцу, и в плечо. Важно, что расстояние между уколами должно составлять 3 см. Таким способом делается большая часть вакцин.
- Перорально – то есть капельками в ротик. Таким образом прививают против полиомиелита, ротавирусной инфекции.
- Подкожно – в такой ситуации может использоваться кожа бедра, область лопатки, плечо. Так вводят, например, инактивированную полиомиелитную вакцину или АДС.
- Внутрикожно – таким образом прививают против туберкулеза или туляремии.
- Интраназальный способ у детей на данный момент не используется широко, так как вызывает сложности с дозированием.
- Еще есть вакцины в форме таблеток (например, от холеры), но у детей это мало распространено, потому что основная масса вакцин приходится на первый год жизни.
Что значит вакцинация и ревакцинация?
В организм попадает вакцина, она вызывает формирование иммунитета. В зависимости от схемы вакцинации детей одна или несколько доз делают этот иммунитет против конкретного заболевания таким сильным, что он может защищать какое-то время. Но затем иммунитет к этим самым болезням все слабее и слабее, и его нужно «подкреплять».
Для этого и нужна ревакцинация – для того, чтобы поддерживать иммунитет, часто это проводится до конца жизни через определенные промежутки. Например, против дифтерии, столбняка, коклюша, первая ревакцинация проводится детям через 1 год после вакцинации (в 18 месяцев), затем в 6-7 лет, а затем в 14 лет в третий раз. Далее нужно ревакцинироваться каждые 10 лет. Иногда нужна лишь одна ревакцинация, например, как при кори, краснухе и паротите. Сделав вакцинацию и ревакцинацию, организм защищен на всю жизнь.
Какие существуют типы вакцин и чем они отличаются?
Есть несколько типов вакцин, но глобально их делят на две группы: живые и неживые.
Живые вакцины – это ослабленный (аттенуированный) возбудитель, он не способен вызвать заболевание в организме, но способен вызвать развитие иммунитета. Принцип действия живых вакцин в том, что слабый-слабый патоген (возбудитель) проникает в клетку организма, там копируется, покидает эту самую клетку и распространяется далее по другим, то есть он как будто размножается в организме. Иногда в ответ на введение живой вакцины возникает «имитация» болезни. То есть у ребенка возникают симптомы, которые возникли бы при заболевании, однако в очень слабом проявлении.
Это вакцины против ротавирусной инфекции, краснухи, ветряной оспы, кори, бруцеллеза, лихорадки Ку, желтой лихорадки, эпидемического паротита, полиомиелита, сибирской язвы, туберкулеза, сыпного тифа, туляремии, чумы, некоторые вакцины от гриппа.
С неживыми вакцинами ситуация обстоит иначе. Неживые вакцины сигнализируют организму о том, что введен патоген, но он не размножается, а просто привлекает иммунитет к выработке особых клеток, которые будут защищать организм потом от этой болезни.
Неживые вакцины делятся еще на несколько подгрупп по типу их получения.
Инактивированные (убитые) вакцины готовят из инактивированных вирулентных штаммов бактерий и вирусов. Это бешенство, брюшной тиф, грипп, клещевой энцефалит, коклюш, холера,
лептоспироз, гепатит А, сыпной тиф, полиомиелит
Расщепленные (сплит-вакцины) и субъединичные (химические) вакцины лишены липидов. Это вакцины от гриппа.
Анатоксины – обезвреженные токсины микробов. К ним относится дифтерия и столбняк.
Рекомбинантные вакцины – это генно-инженерные вакцины, которые получают, встраивая в геном безопасных для человека микроорганизмов ген, на который будет реагировать иммунитет. Это вакцина от гепатита В, ВПЧ.
Полисахаридные вакцины – содержат полисахариды клеточной стенки микроорганизмов. Это вакцины против пневмококка и менингококка.
Конъюгированные полисахаридные вакцины это соединение полисахарида и белка. Это вакцины от гемофильной инфекции, менингококка и пневмококка.
Кому нельзя прививаться, даже если очень хочется?
Мы знаем, что сделав прививку, мы защищаем себя и ребенка от тяжелого течения заболевания, от осложнений, а в идеальном случае и от заражения, но есть несколько нюансов.
Детям, страдающим иммунодефицитом нельзя прививаться живыми вакцинами. Как мы уже выяснили, живые вакцины – это как дикая инфекция, только очень слабая. Иммунитет здорового ребенка делает все правильно и вырабатывает защиту, при этом не заболевая. У детей с иммунодефицитом иммунитет не может себе этого позволить, он настолько слаб, что не может не то что вырабатывать защиту, но даже может допустить полноценное заболевание.
К этой категории относятся дети с врожденным или приобретенным иммунодефицитом, а также детям, которые получают препараты, подавляющие иммунитет. Важно, что часто болеющий ребенок, который переносит типичные легкие ОРВИ без пневмоний, отитов и прочих прелестей не относится к детям с иммунодефицитом.
Что насчет неживых вакцин у детей с иммунодефицитом? При определенных показателях и после консультации иммунолога вакцинация вполне вероятна.
После вакцинации могут возникнуть неприятные симптомы. Здесь важно четко разделять: ПОСЛЕ вакцинации и ИЗ-ЗА вакцинации.
Если после прививки возникло заболевание, не обязательно оно возникло из-за прививки. То же самое касается регресса в развитии, возникновении неврологических заболеваний и прочих состояний. Часто это просто совпавшее во времени два события, никак не относящиеся друг к другу.
Достоверным следствием вакцинации может быть, например, анафилактический шок на компонент вакцины. Именно поэтому вакцинация проводится медицинским персоналом, а в процедурном кабинете всегда есть укладка для неотложной помощи.
Побочные эффекты от прививок
Несерьезные реакции = нормальные, то есть могут встречаться в обычных условиях и не являются показанием к госпитализации, лечению, а дальнейшая вакцинация разрешена.
К ним относятся: боль, отек в месте инъекции до 8 см, повышение температуры, дискомфорт, мышечная, головная боль, потеря аппетита. После живых вакцин могут быть симптомы, как будто ребенок заболел той инфекцией, от которой прививался, например, кашель, насморк после вакцинации детей от кори, увеличение слюнных желез после прививки против эпидемического паротита, кратковременная сыпь после введения краснушной или ветряночной вакцины, учащение стула после прививки против ротавирусной инфекции.
Важно, что после неживых вакцин все реакции приходят на 1-3 день, а после неживых – через 7 и более дней.
Серьезные реакции – это осложнения. Это тяжелые или стойкие нарушения состояния здоровья, возникшие ПОСЛЕ прививок.
- БЦЖ – Лимфаденит, БЦЖ-остеит , Диссеминированная БЦЖ-инфекция
- Гепатит В – Анафилаксия
- Корь/корь-паротит-краснуха – Фебрильные судороги, Тромбоцитопения, Анафилаксия
- ОПВ – ВАПП
- Столбняк, АДС, АДС-М – Неврит плечевого нерва , Анафилаксия, Стерильный абсцесс, АКДС, Персистирующий крик, Судороги, Гиротензивно-гипореспонсивный синдром, Анафилаксия/шок, Энцефалопатия.
| Вакцина | Серьезные ПППИ | Время развития | Число случаев на 1000000 доз |
|---|---|---|---|
| БЦЖ | Лимфаденит | 2-6 мес. | 100 -1000 |
| БЦЖ | БЦЖ-остеит | 1 – 12 мес | 1 – 700 |
| БЦЖ | Диссеминированная БЦЖ-инфекция | 1 – 12 мес. | 2 |
| Hib | не известны | – | – |
| Гепатит В | Анафилаксия | – | – |
| Корь/корь-паротит-краснуха | Фебрильные судороги | 5 – 12 дней | 333 |
| Корь/корь-паротит-краснуха | Тромбоцитопения | 15 – 35 дней | 33 |
| Корь/корь-паротит-краснуха | Анафилаксия | 0 – 1 час | 1 – 50 |
| ОПВ | ВАПП | 4 – 30 дней | 1,4 – 3,4* |
| Столбняк/АДС/АДС-М | Неврит плечевого нерва | 2 – 28 дней | 5 – 10 |
| Столбняк/АДС/АДС-М | Анафилаксия | 0 – 1 час | 1 – 6 |
| Столбняк/АДС/АДС-М | Стерильный абсцесс | 1 – 6 недель | 6 – 10 |
| АКДС | Персистирующий крик | 0 – 24 часа | 1000 – 60 000 |
| АКДС | Судороги | 0 – 3 дня | 570 |
| АКДС | Гипотензивно-гипореспонсивный синдром | 0 – 24 часа | 570 |
| АКДС | Анафилаксия/шок | 0 – 1 час | 20 |
| АКДС | Энцефалопатия | 0 – 3 дня | 0 – 1 |
*Supplementary information on vaccine safaty. Part2: Background rates of adverse events following immunization. WHO/V&B/00.36. – 2000 www.who.int/vaccines-documents/
Такие состояния могут быть либо из-за нарушения техники вакцинации, либо из-за нарушения качества вакцины, либо из-за непосредственного действия вакцины.
Эти состояния действительно зарегистрированы, но они случаются в разы меньше, чем осложнения у непривитых детей. Риск получения вакцин-ассоциированного полиомиелита, по данным ВОЗ, 1,4 случая на 1 000 000 доз вакцины. А возникновение необратимого паралича при заболевании полиомиелитом возникает у 1 из 200 больных детей. Однако основной причиной ВААП был полиовирус 2 типа, который в 2016 году исключен из вакцин.
ВОЗ сообщает: «Фактических данных о наличии какой-либо связи между вакцинацией и расстройствами аутистического спектра нет. Этот вывод был сделан по результатам множества исследований, проводившихся на очень больших группах людей.

В 1998 г. было опубликовано исследование, в котором высказывалась озабоченность по поводу возможной связи между вакцинацией детей от кори, паротита и краснухи (КПК) и аутизмом, однако позднее в этом исследовании был обнаружен ряд серьезных искажений и фальсифицированной информации.
Опубликовавший эту работу журнал впоследствии ее отозвал, а написавший ее врач лишился лицензии на медицинскую деятельность. К сожалению, на почве вызванных этой публикацией страхов в некоторых странах показатели вакцинации резко снизились, что в дальнейшем привело к вспышкам этих заболеваний». Если соблюдать технику и правила вакцинации, хранить вакцину должным образом, риски осложнений при вакцинации минимальны.
Подробнее можно почитать тут: https://www.cdc.gov/vaccines/hcp/imz-best-practices/preventing-managing-adverse-reactions.html
Про нежелательные реакции на разные вакцины тут: https://legalacts.ru/doc/mu-3311095-02-331-vaktsinoprofilaktika-meditsinskie-protivopokazanija-k/
Стоит ли отказываться от вакцинации в школе?
Положительная сторона вакцинации в школе, несомненно есть: Ваш ребенок будет привит вовремя, не придется отдельно выделять время и идти в поликлинику или другую больницу, чтобы привиться, и это очень удобно. Ребенок гарантированно получит вовремя «прожиточный минимум» вакцинации. К тому же, Вы всегда в курсе, что именно ставят ребенку, так как предварительно заполняете согласие на вакцинацию.
Есть несколько «Но»:
- Ребенка вакцинируют тем, что есть. Если всем ставят АДС-м, то это значит всем, без исключения. Если вы хотите, например Адасель, маловероятно ее будут ставить в школе индивидуально. Если вдруг у Вас нет отдельных договоренностей с медицинским работником.
- Ребенка вакцинируют по положенному интервалу, очень часто в вакцинации отказывают, если накануне ребенок был привит. Интервалы между прививками до сих пор камень преткновения и причина для споров в госструктурах здравоохранения.
- Ребенка не вакцинируют по индивидуальному календарю. Чаще всего при составлении графика вакцинации медработники ориентируются на национальный календарь прививок.
Соответственно, вакцинация в школе удобна в том случае, если для того, чтобы привиться вне школы нужно длительно и сложно выбирать день.
Однако, как и у любого процесса, есть нюансы. Если Вы хотите прививаться не АДС-м, а Адасель, например, то лучше это сделать там, где есть возможность, в школе маловероятно будут подбирать вакцину в соответствии с пожеланиями, там действует принцип массовости.
Также не будут уточнять при вакцинации живой полиомиелитной вакциной, а есть ли дома новорожденный или беременная женщина. В таких моментах очень важно маме самой знать нюансы, что вакцинация живой полиомиелитной вакциной откладывается, пока у новорожденного не будет хотя бы 2 инактивированные полиомиелитные вакцины. В школе могут не знать, есть ли дома новорожденный, и мама может не знать, что так нельзя.
Еще один нюанс – медработники в школе часто не записывают прививку в сертификат, а вносят данные в свои карты или в электронную систему. Из-за этого часто данные о проведенных прививках теряются, особенно спустя несколько лет.
В остальном, если у Вас хороший контакт с медработником, с учителем, Вам подходят прививки, что предлагаются в школе, и предложенные интервалы Вас так же устраивают, вакцинация в школе очень удобна.
График вакцинации детей
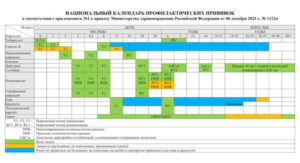
Минздравом утвержден национальный календарь вакцинации детей, который гарантированно получит каждый ребенок, если не имеет противопоказаний к вакцинации. Также в календаре вакцины сгруппированы и распределены таким образом, чтобы начало и интервалы вакцинации были по инструкции, и в то же время удобны для родителей.
Помимо национального календаря, есть еще и календарь по эпидемиологическим показаниям, он у каждого региона свой. В нем прописан перечень вакцин для определенных категорий граждан, которые возможно получить бесплатно.
Вне календаря можно привиться против следующих инфекций:
- Ветряная оспа (Варилрикс и Варивакс);
- Ротавирусная инфекция (Ротатек и Рота-V-Эйд);
- Менингококковая инфекция (Менактра, вакцина от менингококка А, вакцина от менингококка А и С, Бексеро);
- Гепатит А (Хаврикс, Альгавак);
- ВПЧ (Церварикс, Гардасил);
- Клещ-Э-Вак, вакцина клещевого энцефалита.
Так же существует экстренная вакцинопрофилактика, также сверх календаря. Проводится, когда человек получил шанс заболеть вакцину управляемым заболеванием, например, контакт с больным или укус собаки.
Например, после укуса собаки, если было ослюнение собакой, больной бешенством, была нарушена целостность кожи, в течение первых трех дней рекомендуется поставить прививку против бешенства, чтобы предотвратить развитие болезни.
При глубоких ранениях в нестерильных условиях рекомендуется вакцинация против столбняка.
Курс и количество доз будет зависеть от наличия вакцин у ребенка, может потребоваться ввести вакцину вместе с анатоксином или же только анатоксин. Полностью и своевременно привитым экстренная вакцинопрофилактика не нужна.
Как подготовиться к вакцинации?
Если накануне вакцинации ребенок был здоров, необходимости в подготовке нет. Не нужно сдавать анализы или принимать препараты.
Вакцинация детей проводится только строго в медицинских учреждениях. Обычно перед прививкой врач осматривает ребенка, и, если ничего критичного не найдено, проводится вакцинация.
Детям после вакцинации рекомендуют оставаться в больнице около 30 минут, чтобы исключить нежелательные реакции. Если все в порядке, то можно идти домой.
Обычно рекомендуется покормить малыша перед прививкой, а место инъекции можно охладить за 30-60 минут до вакцинации. Малышей на грудном вскармливании можно кормить, чтобы отвлечь от болезненного процесса.
Подробнее тут: https://www.cdc.gov/vaccines/hcp/imz-best-practices/vaccine-administration.html
Заключение
Таким образом можно сказать, что вакцинация – способ с минимальным дискомфортом обеспечить защиту от тяжелого течения ряда заболеваний. Вакцинация продолжает активно развиваться и исследоваться, создаются новые вакцины, которые могут защитить от еще большего числа болезней, как детей, так и взрослых. Наша задача в принятии решений о прививках и вакцинации детей или отказа от них – опираться на научно-обоснованную достоверную информацию.
Автор: Вайман Анна Олеговна – врач-педиатр





